 Chequeos médicos: cuestionan los efectos que pueden tener algunos estudios de rutina. (Getty)
Chequeos médicos: cuestionan los efectos que pueden tener algunos estudios de rutina. (Getty)

Hacerse chequeos médicos a menudo es una recomendación que siempre dan a conocer todos los profesionales de la salud, sin embargo, un inquietante informe del Instituto del Cáncer de los Estados Unidos cuestiona algunos de estos procedimientos, según un informe del diario Clarín. El organismo pone en dudas la verdadera eficacia de aquellos estudios invasivos y el tema se ubicó en el centro del debate.
“Sesgos, malentendidos e ignorancia”, fueron algunos de los términos con los que el Instituto se refirió a los estudios de rutina que fueron desestimados con evidencia científica, pero que aún se siguen realizando. Siguiendo las declaraciones de establecimiento estadounidense sobre los chequeos, la premisa para muchos es que “menos es mejor”.
Los chequeos de rutina bajo la mira: ¿qué opinan los médicos argentinos?
El Instituto del Cáncer de Estados Unidos señala que existen más de 700 pruebas y procedimientos relacionados a la salud que, o son innecesarios o se usan excesivamente. Obviamente, así como tienen seguidores, no les faltan detractores.
Javier Pollán, jefe del servicio de Clínica Médica del Hospital Italiano de Buenos Aires, indicó a la periodista Irene Hartmann que, "si bien no hay algo nuevo o una clara tendencia", el tema está generando un “mayor debate porque se escuchan voces de organizaciones no gubernamentales con perfil académico, que les vienen pidiendo a las sociedades científicas que investiguen la utilidad de ciertos controles, cuya indicación parece estar signada por la inercia”.
Mientras sobra evidencia sobre la inutilidad de los rayos X de tórax para la detección de cáncer de pulmón (práctica que, increíblemente, se sigue indicando en los famosos "preocupacionales"), para otros estudios, la discusión “costo-beneficio” se pone muy difícil.
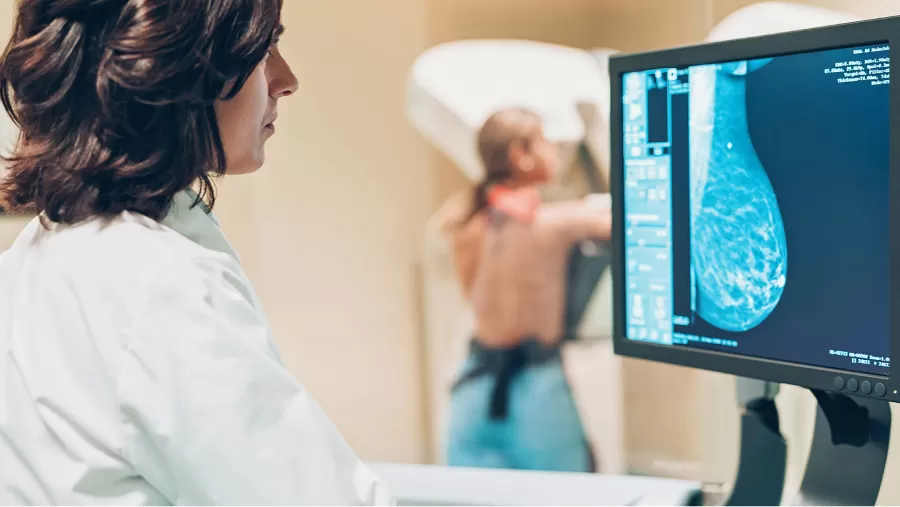
Por ejemplo, ¿a qué edad hay que hacerse la primera mamografía? ¿A partir de los 40, como en Argentina, o de los 50, como en otros países?
Encima, el Instituto Nacional del Cáncer (INC) asegura que en mujeres de 50 a 59 años se requieren "1.300 mamografías para salvar una vida”. ¿Cómo dimensionar esa cifra a la luz de “los daños posibles de los exámenes de detección”?
Los sesgos del médico
El informe del INC habla de dos sesgos en que muchos profesionales de la salud incurren: el de anticipación diagnóstica y el de sobrediagnóstico. De ambos se deriva evidencia errática.
El sesgo de anticipación diagnóstica ocurre cuando se compara un paciente con un cáncer intratable no detectado que lo llevará a la muerte a los 60 años, por ejemplo, con otro con la misma patología al que sí le detectaron el problema, supongamos, diez años antes.
Es, sin más, la ilusión de que el hallazgo y potencial tratamiento indicado estiraron la vida del paciente hasta los 60 años. El INC explica que, así, se transforma el tiempo de sobrevida en una “medida inherentemente imprecisa de si los exámenes de detección salvan vidas”.
“Desafortunadamente, la percepción de una vida más larga después de la detección puede ser muy fuerte para los médicos”, afirma una de las fuentes en ese informe (Donald Berry, profesor de Bioestadística en el Centro Oncológico de la Universidad de Texas).
Un ejemplo de sesgo de sobrediagnóstico es el de pacientes con tumores de crecimiento lento, que no causarían la muerte del paciente, pero que, al ser detectados y tratados, tergiversan las estadísticas, ya que "inflan" el dato de "personas salvadas” por el diagnóstico.
“Sabemos desde lo estadístico que, en cierto porcentaje, esto pasa en la mayoría de los tumores: no crecen como para volverse sintomáticos. Ahora bien, una vez que los diagnosticás, el paciente termina tratado y quizás con una extracción, sea de próstata o cáncer de mama. No son estudios incruentos”, explicó Pollán, y agregó: “Es muy interesante porque hiciste chequeos, diagnosticaste más cánceres pero, a largo plazo, no hubo reducción de la mortalidad”.
 Los médicos argentinos se refirieron a las advertencias del Instituto del Cáncer de Estados Unidos.
Los médicos argentinos se refirieron a las advertencias del Instituto del Cáncer de Estados Unidos.
Evidencia vs. presiones
Se podría escribir un capítulo entero dedicado a las presiones que reciben los médicos. No se puede generalizar, pero existen. Vienen de las entidades de salud, que podrían querer limitar el uso de servicios costosos, o -al revés- bajo la forma de empujoncitos desde la industria farmacéutica o prestadores de servicios de diagnóstico, que cada tanto estimulan a “indicar más”.
Hay organizaciones que se dedican a intentar ordenar la evidencia disponible, como el panel de expertos de Estados Unidos que integran el US Preventive Services Task Force (USPSTF), donde se encontrará información muy rica.
A través de una escala de grados con cinco letras, alientan o desalientan distintas prácticas. Por ejemplo, desde 2018, las ecografías transvaginales de rutina en mujeres asintomáticas sin antecedentes de cáncer hereditario llevan la letra D, que significa que no hay evidencia y desalientan la práctica.
Las guías de salud en Argentina
Si hay una razón que vuelve muy difícil hablar de esto en un país como la Argentina es el escenario socioeconómico y sociocultural terriblemente desparejo que se vive en el país. ¿Se puede, sin ser un imprudente, cuestionar en alguna medida algunos ítems del chequeo médico tradicional, cuando la mayoría de la población tiene un acceso errático al sistema?
Según Pollán, “el chequeo de salud tiene las mismas asimetrías que sigue la alimentación, la educación y demás. Hay mucha gente que tiene mucho y muchos que tienen muy poco. La clave es hacer lo correcto: no sobresprestar porque puede ser nocivo, por un lado, y costoso por otro. En cambio, prestar donde tenemos que tenemos prestar”.
Es decir, “es inadmisible que no se hagan su papanicolau anual miles de mujeres y haya casos de cáncer de cuello de útero mientras, por otro lado, hay quienes se hacen una mamografía anual, a intervalos de inicio no recomendados, o al revés, a los 80, cuando no hay ninguna organización de salud que lo avale”.
“Hay que indicar lo correcto en el tiempo correcto y a la persona correcta”, resumió.
En esa línea, el médico clínico Diego Wappner enfatizó la importancia de que Argentina incursione realmente en la “medicina preventiva: encontrar la relación costo-beneficio. Hoy hablamos de sobreprestaciones pero no hablamos de lo que no se hace”.
Y son dos cosas: una, “abordar en serio la epidemia de obesidad, colesterol, diabetes, entre otras no transmisibles”. Y, además, abordar el problema de un “sistema de salud totalmente atomizado. Hacen falta guías nacionales unificadas. Si a esto se suman las presiones en juego desde los distintos actores, la salud es una manta corta”.